I medici in Italia sono anziani. Chi li sostituirà?
Molti i pensionamenti dovuti a quota 100 nel nostro Servizio sanitario nazionale. Viceversa, sono pochi i medici pronti a sostituire coloro che se ne vanno. Risultato di una scarsa programmazione e, forse, di troppi ostacoli per diventare medico.
L’imbuto formativo
I medici in Italia sono anziani. Talmente anziani che entro il 2025 si prevede, causa pensionamenti, il dimezzamento dell’intera categoria degli specialisti del nostro Servizio sanitario nazionale, da 105mila a poco più di 52mila.
Un esodo che non sorprende. Il blocco del turnover, volto al riassestamento delle regioni con squilibri di bilancio, da anni aveva impedito la sostituzione degli specialisti in uscita da parte di medici giovani, causando un progressivo invecchiamento del personale. La tendenza però ha subìto una brusca accelerazione con l’introduzione dell’opzione quota 100 che, anticipando l’età di pensionamento, ha gettato benzina sul fuoco. Le stime presentate dal rapporto del sindacato Anaao Assomed sulle proiezioni di pensionamento indicavano, con la legge Fornero, l’uscita di circa 20mila medici nei prossimi tre anni. Adesso, con quota 100, si prevede un’impennata fino a 38mila pensionamenti entro il 2021.
Chi li sostituirà? I nuovi medici che concluderanno il percorso di specializzazione nei prossimi anni sono pochi e i dati del rapporto ci permettono di osservare le stime del flusso netto per singola disciplina nel periodo 2018-2025.
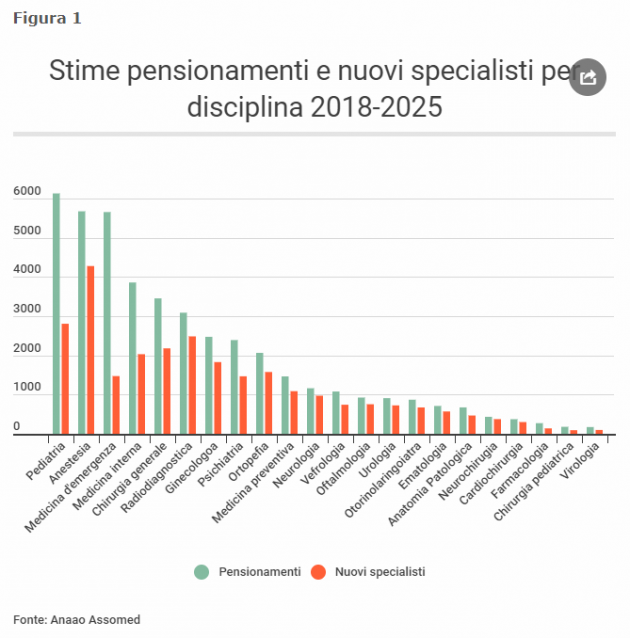
E proprio in vista del 2025, anno in cui mancheranno in totale più di 16mila medici, alcune regioni si sono mosse autonomamente. Dal Molise che ha chiesto l’intervento di medici militari, al Veneto che punta sull’assunzione di professionisti stranieri. La risposta però va ricercata a livello più strutturale.
Come si diventa medici
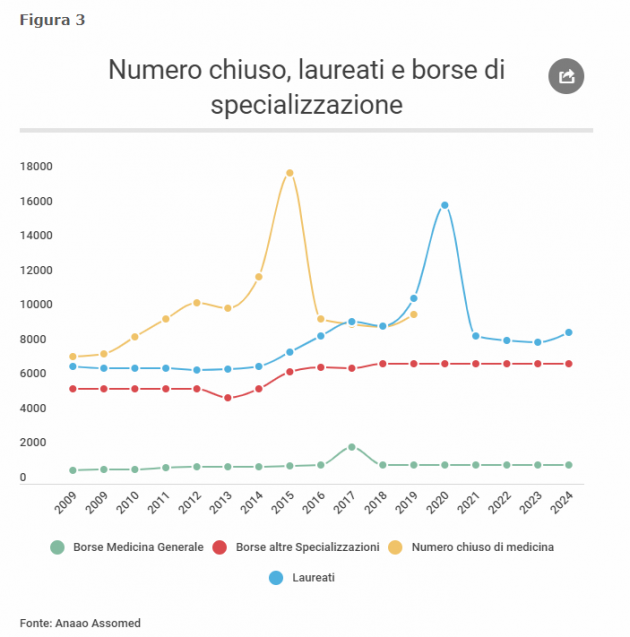
La formazione in medicina e chirurgia è un cammino lungo, in cui ai sei anni di laurea magistrale a ciclo unico si sommano i tre o cinque anni di scuola di specializzazione. L’ingresso iniziale ai corsi di laurea magistrale è vincolato al numero chiuso deciso a livello ministeriale ed è seguito per i neolaureati dall’esame di abilitazione e da quello di accesso alla scuola di specializzazione.
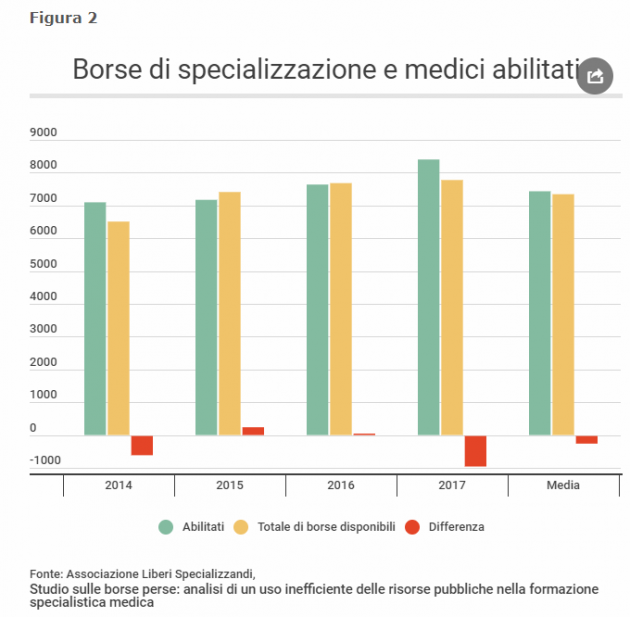
Proviamo a quantificare. In media, ogni anno si iscrivono ai corsi di medicina circa 10mila studenti, di cui mediamente l’80% conclude gli studi e dovrà sostenere l’esame di abilitazione alla professione e di ammissione alle specializzazioni. Le borse di specializzazione disponibili sono state in media 7mila ogni anno, dunque meno del numero di neolaureati. Gli esclusi da questa seconda selezione andranno dunque a ingrossare le file di coloro che tenteranno il test l’anno successivo.
È il cosiddetto “imbuto formativo” che secondo l’Associazione liberi specializzandi tende a escludere ogni anno in media 233 neolaureati appena abilitati, per i quali non c’è un posto di specializzazione. E senza considerare l’aspetto cumulativo.
Eliminare il numero chiuso serve?
È a questo problema che il ministro dell’Istruzione Marco Bussetti vorrebbe dare risposta. Con un post su Facebook ha ribadito la mancanza di personale ospedaliero e ha quindi annunciato un aumento del 18% di posti nei corsi di laurea in medicina e chirurgia.
Può essere una soluzione? È importante considerare prima di tutto che, con un percorso di formazione così lungo, una modifica del numero chiuso non produrrebbe effetti reali sul Ssn prima di una decina d’anni.
Pur tralasciando il fatto che più studenti richiedono più strutture, più professori e aule più attrezzate, la popolazione studentesca attuale risulta già sovradimensionata rispetto ai reali fabbisogni del Sistema sanitario. Negli ultimi cinque anni l’aumento dei posti è stato del 25% rispetto al quinquennio precedente, senza però una reale visione complessiva. Infatti la programmazione ha tralasciato l’aspetto più importante: la selezione delle scuole di specializzazione.
È sufficiente aumentare le borse di specializzazione?
Il ministro della Salute, Giulia Grillo, nella sua intervista a Porta a Porta di qualche giorno fa ha ribadito l’impegno del governo ad aumentare di 1.800 le borse di specializzazione, come previsto nella legge di bilancio 2019. Va però considerato che il test di ammissione alle scuole specialistiche permette di indicare sede e disciplina di preferenza. Nel caso si fosse selezionati per una sede, ma non fosse la prima scelta, si può rinunciare e ritentare l’esame l’anno successivo, di fatto sprecando una borsa di specializzazione. L’Associazione liberi specializzandi quantifica lo spreco per il 2016, quando il 12,2% di studenti iscritti a specializzazioni ha scelto di ritentare l’anno successivo, in un totale di 510 borse perse.
Dunque, del totale dei contratti di specializzazione, solo una parte si trasforma effettivamente in medici specialisti per la sanità pubblica italiana. Infatti, anche escludendo coloro che non termineranno il percorso, si stima che il 25% dei neo-specializzati non sceglierà di entrare nel Ssn, ma opterà per il settore privato o per aziende ospedaliere di altri paesi.
Cosa si può fare?
Un report di Anaao Assomed propone, tra le altre cose, di far passare la formazione degli specializzandi dal ministero dell’Istruzione Università e Ricerca al ministero della Salute, in linea con ciò che avviene negli altri paesi europei. Secondo questo modello, l’università si dovrebbe occupare della formazione teorica, ma la formazione pratica avverrebbe all’interno del Servizio sanitario nazionale. Oggi infatti lo studente pratica il tirocinio esclusivamente negli ospedali universitari e la sua formazione è totalmente a carico del Miur. Dargli la possibilità di formarsi in tutti gli ospedali accreditati potrebbe aumentare la qualità della formazione, riducendone i costi per le università.
Lo stesso rapporto propone di svolgere l’ultimo biennio in una struttura del Ssn, lavorando con un contratto di formazione-lavoro a tempo determinato. In questo modo, gli specializzandi uscirebbero prima dalle mura universitarie per essere formati sul campo. La soluzione, cofinanziata da Stato e regioni, potrebbe far risparmiare alle casse pubbliche diversi milioni di euro, che potrebbero essere utilizzati per la creazione di nuove borse di studio.
Il decreto Calabria, approvato definitivamente il 19 giugno 2019 dal Senato, è in linea con questa proposta perché si occupa non solo di misure emergenziali per il Servizio sanitario della Regione Calabria, ma apporta anche modifiche urgenti in materia di Sistema nazionale. In particolare, viene data la possibilità agli studenti specializzandi all’ultimo anno (o al penultimo nel caso di specializzazioni quinquennali) di essere assunti a tempo determinato all’interno del Ssn. Questo farebbe aumentare subito gli specialisti negli ospedali e permetterebbe agli studenti di entrare nel mondo lavorativo in linea con quanto avviene nel resto dell’Unione europea. Resta da vedere se basterà.



