Il welfare italiano in controluce
Il tema della riforma del welfare è senza dubbio uno dei più studiati e dibattuti in Italia. E proprio il confronto tra il sistema italiano e quello di Francia, Germania e Regno Unito è stato oggetto di una analisi comparativa condotta dal Cergas Bocconi in partnership con Spi-Cgil, volta ad identificare i tratti distintivi e le problematiche specifiche del nostro welfare. Se i trend demografici di progressivo invecchiamento della popolazione e di aumento delle cronicità orientano l’attenzione e la discussione verso il tema della non autosufficienza e disabilità, per i quali l’Italia si segnala per un assetto finanziario, di governance e di scelte del tutto originale, la fotografia che emerge dall’analisi evidenzia la necessità di concentrarsi sulla “diagnosi” (quali sono i limiti reali del welfare italiano?), attraverso un confronto tra risorse a disposizione, servizi offerti ai cittadini e tassi di copertura del bisogno stimato. E nell’attesa che la “grande riforma” di cui si parla da tempo assuma tratti reali e concreti, è più che mai necessaria una rappresentazione realistica del welfare italiano e un’azione locale orientata a ricomporre un sistema ad altissima frammentazione.
Quali risorse per quali servizi?
Come confrontare i sistemi di welfare in contesti-paese profondamente differenti per struttura, istituzioni e meccanismi di finanziamento e erogazione dei servizi? I principali studi a livello internazionale si sono principalmente focalizzati su temi quali l’analisi delle risorse dedicate per singolo servizio, il mix di servizi erogati e i meccanismi di selezione degli utenti. Raramente, però, questi dati di diversa natura sono stati integrati in una visione unitaria che confronti risorse e servizi. Abbiamo perciò valutato la coerenza delle risorse dedicate al welfare con i servizi effettivamente erogati o finanziati ai cittadini, osservando l’Italia in controluce nel confronto con gli altri maggiori paesi europei.
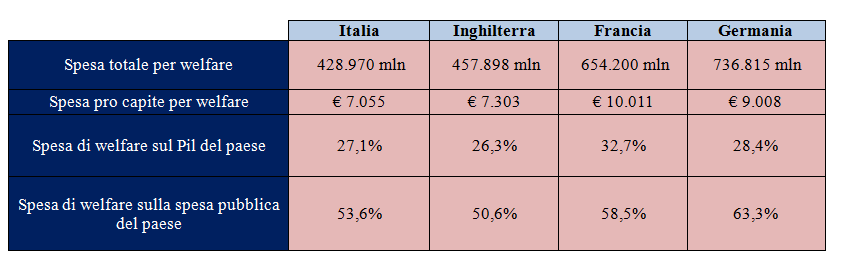
Il punto di partenza doveroso è l’evidenza che l’Italia spende sensibilmente meno per il welfare degli altri paesi europei: con un ammontare totale di 7.055 euro per residente non siamo molto distanti dai 7.303 euro del Regno Unito, ma risultiamo ben lontani dai 9.008 euro della Germania e dai 10.011 euro della Francia. (1) La spesa per il welfare in Italia rappresenta il 27,1 per cento del Pil e il 53,6 per cento della spesa pubblica, un dato percentuale superiore a quello destinato dal Regno Unito (26,3 per cento del Pil e 50,6 per cento della spesa pubblica) ma sensibilmente inferiore a Germania (28,4 per cento del Pil e 63,3 per cento della spesa pubblica) e Francia (32,7 per cento del Pil e 58,5 per cento della spesa pubblica). Guardando alla composizione, l’Italia è il paese con la quota maggiore di spesa per le pensioni e il secondo in termini percentuali per integrazione al reddito e sussidi contro la disoccupazione, mentre è il paese con la quota minore di spesa per le politiche famigliari, per l’infanzia e l’adolescenza, conciliazione famiglia-lavoro e per le politiche abitative.
Tabella 1 – Spesa complessiva e pro capite e quota di spesa pubblica per il welfare (2)
Un sistema di welfare per gli anziani
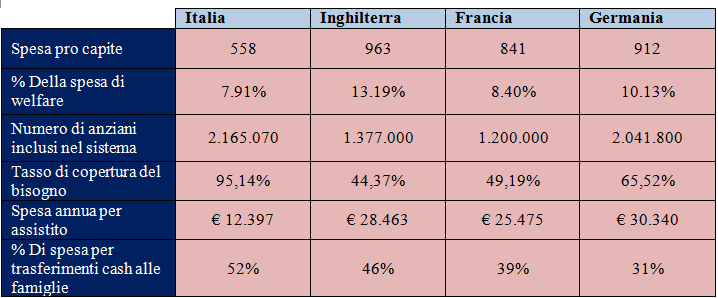
La fotografia complessiva della spesa per il welfare ritrae un sistema che spende meno risorse degli altri paesi in termini complessivi e pone rilevanti problemi di equità inter-generazionale, come si evince dalla quota significativa della spesa pensionistica e dal peso molto limitato della spesa per le famiglie. Ma quale è l’offerta reale di servizi di welfare per gli anziani? I dati di spesa e servizi per la non autosufficienza e la disabilità mostrano un’apparente incongruenza: per quanto riguarda le risorse a disposizione, l’Italia si classifica ultima nel confronto con gli altri paesi, con 558 euro pro capite per singolo residente (7,91 per cento della spesa per il welfare) contro 963 euro nel Regno Unito (13,19 per cento), 912 euro in Germania (10,13 per cento) e 841 euro in Francia (8,4 per cento). Ma se ci si concentra sui beneficiari degli interventi (in-kind o cash), l’Italia si colloca al primo posto con 2.165.070 beneficiari (il dato include indennità di accompagnamento, anziani in residenziale e anziani in semi-residenziale), contro 1.377.000 nel Regno Unito, 2.041.800 in Germania e 1.200.000 in Francia. (3) Il dato diventa ancora più significativo se si confronta con la stima epidemiologica del numero totale dei possibili anziani non autosufficienti e dei possibili disabili che necessitano assistenza: l’Italia offre infatti una risposta a oltre il 95 per cento degli anziani non autosufficienti e disabili stimati, contro il 44 per cento di Regno Unito, 65 per cento di Germania e 49 per cento di Francia.
Come spiegare questa palese incongruenza?
Una prima risposta può essere data da un indicatore di intensità assistenziale, calcolato semplicemente come risorse per singolo assistito: l’Italia spende 12.397 euro annui per assistito (1.033 euro mensili), un dato minore della metà di quanto spendono per singolo utente il Regno Unito (28.463 euro annui, 2.372 euro al mese), la Germania (30.340 euro annui, 2.528 euro al mese) e la Francia (25.475 euro annui, 2.123 euro al mese). Altri indicatori più di dettaglio aiutano a comprendere meglio i dati: l’Italia è il paese che investe in percentuale meno risorse in servizi reali e più risorse in benefit monetari (l’indennità di accompagnamento): all’aiuto monetario alle famiglie è destinato il 52 per cento delle risorse totali per non-autosufficienza e disabilità, contro il 46 per cento di Regno Unito, 31 per cento di Germania e 39 per cento di Francia. Ma ognuno degli oltre 1.933.000 cittadini che beneficiano dell’indennità di accompagnamento in Italia riceve un ammontare esiguo di risorse (492 euro al mese, dati 2012), per lo più impiegate come integrazione al reddito per la famiglia che si prende cura dell’anziano o come integrazione alla pensione dell’anziano per finanziare il mercato delle badanti. La conferma arriva da un’altra evidenza: l’intensità media di assistenza domiciliare integrata in alcune realtà italiane lombarde ed emiliane varia da due a quattro ore a settimana, contro un equivalente di nove-dodici ore nel Regno Unito.
Un altro dato interessante emerge dalla quota di risorse gestite a livello di governo centrale, regionale o locale per non-autosufficienza e disabilità. L’Italia ne gestisce il 90 per cento a livello centrale e solo il 10 per cento a livello regionale e locale, contro il 76 per cento delle risorse gestite centralmente nel Regno Unito, il 70 per cento in Germania e l’82 per cento in Francia.
Tabella 2 – Spesa pro-capite per la non-autosufficienza e assistiti (4)
Ripartizione omogenea o differenziazione degli interventi?
In sintesi estrema: gli anziani non autosufficienti nel nostro paese hanno molte più probabilità di ottenere “qualcosa” dal sistema pubblico rispetto a quelli francesi, tedeschi o britannici. Di converso, l’intensità assistenziale media di cui godono gli utenti presi in carico negli altri paesi è molto più elevata rispetto a quanto accada in Italia. Emerge una correlazione evidente: dove maggiore è la propensione a offrire servizi, l’intensità per caso trattato è maggiore, il welfare è più locale; al contrario, dove prevalgono i trasferimenti finanziari, si diluisce l’intensità assistenziale e il welfare fa capo soprattutto alle amministrazioni centrali. Agli estremi di queste due polarità si collocano il modello italiano e quello tedesco.
Se questo sia rappresentativo di una virtù italiana “egualitaria” o l’ennesima dimostrazione del dramma di un paese che non sa scegliere, è un dilemma che affidiamo all’opinione dei lettori.
Tuttavia, per gli attori del welfare locale, emerge un dato che non può essere eluso: le risorse pubbliche trasferite al territorio sono molto maggiori di quelle che afferiscono ai bilanci di ogni singolo ente, sia esso un comune o una Asl. L’unica vera policy di welfare locale possibile è quella che vede gli enti agire in modo proattivo per la ricomposizione delle risorse. Al contrario, politiche gestite da ogni singolo ente, con il proprio singolo bilancio, non fanno che aggiungere frammentazione al quadro e amplificare l’isolamento degli anziani e delle famiglie.
(1) Le fonti sono: per l’Italia, bilancio sociale Inps 2010, dati Istat 2009, dati ministero del Lavoro e Politiche sociali 2009, bilancio Inail 2010, Rapporto coesione sociale Istat 2010. Per il Regno Unito, HM Treasury Data 2011, Public spending data UK 2011, Work and Pension Department 2011, UK Local Authorities Accounts at UK National Statistics 2011, UK National Accounts at UK National Statistics 2011. Per la Germania, Sozialbudget 2011, Destatis. E per la Francia, La Protection sociale en France et en Europe 2010, Insee.
(2) Le fonti: per i dati di spesa pubblica: Eurostat, National accounts, 2011; Rapporto Elementi per una revisione della spesa pubblica di Piero Giarda, 2012; UK National Accounts at UK National Statistics 2011; Finances Publique, Insee, 2011; Public finances and taxes, Destatis, 2011. Per i dati di spesa di welfare dati da bilancio sociale Inps 2010, Istat 2009, ministero del Lavoro e Politiche sociali 2009, bilancio Inail 2010, Rapporto coesione sociale Istat ,2010; HM Treasury Data 2011, Public spending data UK 2011, Work and Pension Department 2011, UK Local Authorities Accounts at UK National Statistics 2011, UK National Accounts at UK National Statistics 2011; Sozialbudget 2011, Destatis; La Protection sociale en France et en Europe 2010, Insee.
(3) I dati sono ripresi, rispettivamente, dal Secondo rapporto sulla non autosufficienza, 2011; Dilnot Commission on LTC 2011, King’s Fund Report on LTC 2011; Les chiffres clés de l’aide à l’autonomie, CNSA, 2012; Bode & Chartrand (2011); Bogedar et alii (2010), Hilbert et alii 2012, Schulz (2010).
(4) Le fonti: per i dati di spesa bilancio sociale Inps 2010, Istat 2009, ministero del Lavoro e Politiche sociali 2009, bilancio Inail 2010, Rapporto coesione sociale Istat ,2010; HM Treasury Data 2011, Public spending data UK 2011, Work and Pension Department 2011, UK Local Authorities Accounts at UK National Statistics 2011, UK National Accounts at UK National Statistics 2011; Sozialbudget 2011, Destatis; La Protection sociale en France et en Europe 2010, Insee. Per i dati sul numero di anziani inclusi e distribuzione della spesa: Secondo rapporto sulla non autosufficienza 2011, Istat 2004-2005; Dilnot Commission on LTC 2011, King’s Fund Report on LTC 2011; Les chiffres clés de l’aide à l’autonomie, Bode & Chartrand (2011); Bogedar et alii (2010), Hilbert et alii 2012, Schulz 2010, Federal Ministry of Health, Selected facts and figures about Long term care, 2012
Articolo Precedente
Ferrovie, utili salgono a 380 milioni. Ma preparano 4 miliardi di nuovo debito

Articolo Successivo
Corporation, l’attrazione fatale per i Paesi a regime fiscale favorevole